体外受精ー胚移植法(IVF-ET)
体外受精について
体外受精・胚移植とは、卵巣を刺激し、採卵して得られた卵子と精子を一緒にして(媒精といいます)受精させて、発生した胚を子宮内へ移植する方法です。この方法は1978年にイギリスで始めて行われました。日本でも1983年にこの方法での成功が報告されて以来、現在に至るまで約43万人以上の新生児が誕生しています。生殖補助医療は不妊治療にとって欠かせない治療となっています。
日本における2014年の体外受精胚移植の治療周期総数は393,745周期であり、その結果出生児数は47,322人と報告されています。一方2014年の日本の出生総数は1,003,539人です。計算すると出生総数の約4.7%が体外受精で生まれている事になります。これは「約21人に1人が体外受精から生まれた」ということになります。
多胎妊娠は母子ともに負担が多くなるため多胎妊娠を避けるため、原則として単一胚移植を行なっております。出生した児の長期予後についても我々不妊施設が積極的に状況を把握していくことが求められています。また生殖補助医療は決して妊娠がゴールではなく、妊娠後の経過や出産後の経過、児の長期的な予後をフォローアップしながら行う治療となっています。
適応(代替手段を含む)
男性因子
精子が少ないケース(精子濃度が低い場合)、精子の動きが悪いケース(運動率が低い場合)これは顕微授精をしなければいけないため、体外受精の絶対的な適応になります。現時点では顕微授精しか治療法がありません。
卵管欠損のケース
子宮外妊娠手術等で両側の卵管が無い場合は、体外受精の絶対的な適応になります。現時点では体外受精しか治療法がありません。
両側の卵管が閉塞しているケース
クラミジア感染症や子宮内膜症が原因となり、卵管が閉塞している状態
これも卵管性不妊のため体外受精の適応になります。ただ卵管を開口させる手術(FTカテーテル、腹腔鏡手術)で治る場合もあります。FTカテーテルや腹腔鏡手術は副作用も少なく、術後の妊娠率もかなり高いので、自然妊娠を希望される場合はぜひ検討してみたら良いかと思います。
ピックアップ障害:卵管周囲に癒着があるケース
排卵時に卵管内に卵が取り込まれないため妊娠できないケースです。ピックアップ障害と呼びます。これは体外受精の適応になる事が多いです。ただし卵管の癒着は腹腔鏡手術で治せるケースも多く、手術後は半数程度の方が自然妊娠します。
体外受精と腹腔鏡手術の両者を検討して、その人により適した治療を選ぶべきかと思います。
一般不妊治療が奏功しない原因不明不妊
スクリーニング検査を行っても原因が同定できない場合。
年齢が35歳以上の場合は体外受精を選択するケースが多く見られます。精液検査が正常でも体外受精をしてみると受精しないような「受精障害」という病気もあります。これは体外受精をしないと分かりません。また卵の質も採卵をしてみないと分かりません。また胚の発生が不良というケースもあります。
治療の流れ
月経周期2日目(3日目)
採血(ホルモン検査)および超音波(卵巣や子宮の状態の確認)でその周期に治療開始ができるかを確認します。卵胞のサイズにばらつきがある場合にはピルで揃えることがあります。エコー検査では、卵巣内の小さい卵胞(胞状卵胞:AF)の数を数えます。
左右の卵巣内の胞状卵胞の合計が卵巣の予備能力(卵巣年齢)を表しています。AFは体外受精を行う場合その周期の採卵数の予測になります。
治療開始の場合には原則的に卵子の数を増やす目的で排卵誘発剤を使用します。卵巣刺激用の内服薬の処方や注射の指示がでます。
- 当院では通院の負担を軽減するために自己注射を勧めております。特にペン型の自己注射は使い方が簡便で、効果も安定しております。痛みも少なくストレスを軽減できるため好ましいと考えております。看護師から自己注射の説明があります。
- 誘発方法はAMH、前胞状卵胞数、年齢、過去の採卵結果、生理周期、ホルモン値より、その周期ごとに適した最適な刺激方法を個別に決めております。
- クリニックとして一つの方法で行うのではなく、アンタゴニスト法、ショート法、クロミッド−HMG法、フェマーラ、自然周期法等、どの方法でも対応できるようにしております。
- 最短での妊娠を目指しているため、副作用が出ない範囲で出来るだけ多くの卵子を採取できる方法で治療を行う方針をとっております。
診察 : 7日目~10日目
次回の診察日は生理の7~10日目となります。その後の診察は2~3日毎となります。毎回超音波で卵胞のサイズを測定します。
採卵間近になると血液検査でホルモン値を計り、それらをもとに採卵日を決定します。ホルモン検査は院内にて行っており結果を30分で出すことができます。卵胞径とホルモン値から内服薬や注射の量、種類を決めます。
クロミッド周期やアンタゴニスト法では、排卵近くになった場合、自然排卵を防止する意味で排卵抑制剤(ガニレスト)を併用する場合があります。
採卵前々日
採卵の日が決定した場合、その日の夜間(23時~24時ころ)に切り替えの点鼻薬(ブセレキュア)、またはHCGの注射を行い卵子の最終的な成熟を促します。スプレーや注射の時間はとても重要なので時間厳守でお願い致します。なおショート法の場合にはHCGの注射となります。採卵当日の注意事項は看護師から説明があります。
なお排卵抑制のためにボルタレンの座薬を使用することがあります。この場合採卵前日の14時と22時になります。採卵前日の21時以降は絶飲食となります。
採卵
採卵は経腟超音波を用いて卵巣の位置を確認しながら細い針を腟壁から腹腔内に通して卵胞を穿刺し、卵胞中にある卵子を回収します。
採卵は基本的に局所麻酔下で行います。卵胞数が少ない場合には麻酔なしで行うことも可能です。痛みに関しては個人差があるため最終的にはご相談の上決めます。
採卵自体は5-15分前後で終わりますが、採卵後しばらくの間、回復室で休んでいただくことになり、帰宅はお昼近くになります。旦那様もご一緒に回復室でお待ちになれます。
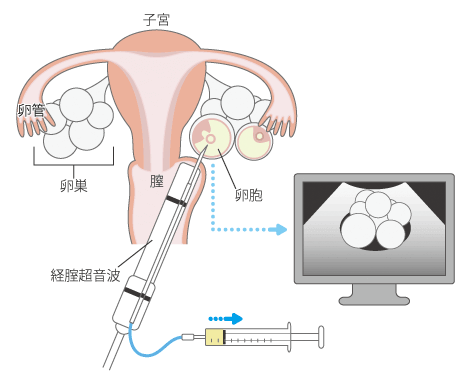
採卵後、医師および培養士から採取できた卵子の数や卵子の状態・および精子の状態の説明があり、それを元に受精方法、移植の時期、凍結の時期などに関する今後の治療計画をご相談の上決めます。
新鮮周期では排卵誘発剤にて卵巣が腫大しておりOHSSのリスクがあります。また凍結胚移植の方が妊娠率という点においても有利であるため、原則として採卵周期には胚移植を行わず、良好胚を凍結して次周期に移植する事をお勧めしております。
受精
精子の状態が良い場合、採卵された卵子に精子を振りかけ受精させます。精子の所見が悪い場合には顕微授精を致します。採卵翌日に受精が確認されたかを培養室に電話していただき確認するようにお願いしております。
胚移植
3日目の6~12細胞期胚(初期胚)、もしくは胚盤胞(着床時期の胚)まで発育した胚の中から、グレードが良いものを選び、移植用カテーテルを使って子宮内に戻します。
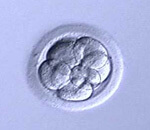
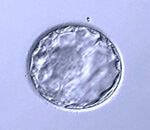
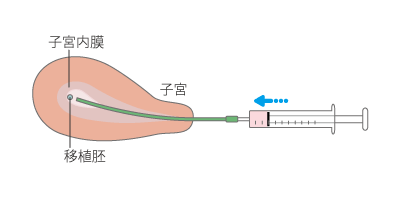
経腹超音波下に戻しますが、移植しやすくするために膀胱内に尿をためていただきます。2時間前からはトイレに行かず、また水分を多めに飲み、移植前に膀胱が充満しているようにしてください。移植する胚をご一緒にモニターで確認していただき移植します。移植にかかる時間は10分程度です。その後20分ほどベッドで安静をとります。
ご希望であれば旦那様の立ち会い移植も行っております。立ち会い移植を希望される場合には医師や看護師にお伝えください。移植後はストレスを軽減することが大切であると考えておりますので、出来るだけリラックスしてお過ごしください。
患者様によってはシート法を行うこともあります。シート法は着床しやすくする方法で胚盤胞移植の2~3日前に培養液を子宮内へ注入する方法です。また孵化補助(アシステッドハッチング:AHA)という技術を用いることもあります。
黄体期(胚移植後)
移植後、着床期のホルモンが十分に出ているかを血液検査で調べるために来院していただくことがあります。
妊娠判定
採卵(排卵)した日から12日後(移植した日から7-9日後)に妊娠判定を行います。胚が着床していれば、絨毛(胎盤のもと)からhCGというホルモンが分泌されます。
当院では血液検査で判定を行います。ご自身で尿検査にて陰性であっても必ず来院して血液検査を受けてください。子宮外妊娠や流産の場合には遅れて反応が陽性になることがあります。
判定日陽性であった場合には約10日後に超音波にて妊娠の確認をします。子宮内に赤ちゃんの入った袋(胎のう)があるか確認します。また血液検査で着床のホルモン(エストロゲン、プロゲステロン)がきちんと出ているか確認します。もし、値がよくない場合には黄体ホルモン製剤の投与などを行います。
- 胚移植後の生活について
胚移植後の生活の注意点はありますか?という質問を時々受けます。
基本的には何をしても問題ないと思います。。自然妊娠をされた方が、受精後の生活を気にしながら過ごすことがないのと同様に、特に注意することはありません。いつもの生活で構わないと思います。
こちらの記事で詳しく解説しております。
胚移植以後の黄体補充について
最初に妊娠維持機構について説明します。
妊娠が成立後、母体は胎児を体内で成長させるために妊娠を維持します。この妊娠維持機構には各種ホルモンの働きによりコントロールされています。必要なホルモンはエストラジオールとプロゲステロンの2種類です。排卵後の黄体は、妊娠が成立すると妊娠黄体となり、エストロゲン、プロゲステロンを産生します。これは、妊娠によってできた胎盤がhCGを産生し、そのhCGが黄体を妊娠黄体へと変化させ、ホルモン産生を促すためです。妊娠7週頃にはエストロゲン、プロゲステロンの産生場所は黄体から胎盤へと移ります。なお妊娠が成立しないと黄体は14日間で白体となり退縮します。
以下黄体補充についての説明です。
①プロゲステロンの投与経路は何が好ましいか?
プロゲステロンの投与経路は経口、経膣、筋注の3種類があります。
経口は簡便ですが有効な血中濃度を保てないため補助的な位置づけとなります。経膣と筋注を比較した場合妊娠率も生産率も同等である事が報告されています。筋注投与のメリットは、確実に血中のホルモン濃度を上げる事が出来る事です。その一方デメリットは毎回通院する必要があること、注射の痛みがある事等があります。そのため欧米では経膣投与が一般的となっています。
コスト、利便性、QOL、痛み等を総合的に考え現時点では経膣投与の方が優れていると判断されます。経膣投与の場合血中濃度が低い割に子宮内膜の厚さは筋注投与と比較し大差がない印象がありますが、子宮内膜局所における濃度が高いためと思われます。
投与回数は経膣投与の場合挿入後約8時間後に血中濃度が最大に達し、その後の8時間の間に徐々に低下するため2回/日投与が好ましいと言われています。
膣座薬の副作用は、座薬により不正出血がかなり認められる事、おりものが増加して掻痒感が増す事、かぶれること等があげられます。特に不正出血は妊娠した際に認められると心理的に不安になります。その際は膣座薬によるものである事を説明します。
②黄体補充はいつから始めるか?
採卵の翌日から補充を開始するのが良いと思われます。つまり胚移植の2日前には始めている必要があります。
③凍結胚移植のホルモン補充周期の際補充はいつまで続ける?
妊娠7~9週に黄体や卵巣を摘出すると流産すると報告されており、この時期はプロゲステロン産生の場が妊娠黄体から胎盤へと移行する期間とされ、lutero-placental shiftと呼ばれています。つまりホルモン産生が黄体から胎盤へ移行後に補充を終了すれば良いので妊娠7~8週以降に終了しています。
胚移植困難例
胚移植が難しい症例が大体3割程度あります。その中でももの凄く難しいというケースが5%位あります。
- 子宮の傾きがきつすぎるケース
- 子宮の入り口に筋腫等の障害物があるケース
- 子宮後屈のケース
順を追って説明します。
①子宮の傾きがきつすぎるケース
子宮は前屈といって緩やかに前方に傾いています。30度くらいであると移植が楽に行う事が出来ます。この傾きが90度近いような極端にきついケースが時々あります。中にはヘアピンカーブのように曲がるケースもあります。移植のカテーテルは比較的柔らかい素材でできており、傾きがきつすぎると挿入する事が出来なくなります。こういう場合は膀胱を充満させて子宮の傾きを出来るだけ緩やかにする事が有効になります。膀胱は子宮の前方にあり膀胱充満にすると子宮の強度の前屈を修正する事が出来ます。
もちろん硬いカテーテルがあり、前屈が強いケースでも硬いカテーテルを使えば傾きに合わせて入れる事は可能になります。ただ硬いカテーテルを用いると出血する可能性が増えます。胚移植にとって出血は妊娠率が下がるため出来るだけ避けるべき事と言えます。そのため硬いカテーテルを使わなくても移植できる様に、膀胱充満を行う様にしています。
②子宮の入り口に筋腫等の障害物があるケース
前屈がきつくないのにも拘らずなぜかカテーテルが子宮内部に入らないというケースがあります。こういう症例に対して、子宮鏡検査をすると、子宮の入り口に筋腫等の障害物があるケースを見かけます。こういう入り口の筋腫は自然妊娠する際には障害にならずに自然妊娠できるのですが、胚移植とか人工授精等の様に「カテーテルを挿入する」という際に問題になってきます。経験的にもこういう入り口の筋腫を子宮鏡下の手術で取り除くと次回の胚移植が容易になり妊娠したというケースがあります。
③子宮後屈のケース
大体1割程度の人が子宮後屈になっています。後屈は病気でも何でもなくて別に治療する必要はありません。ただ胚移植の際は難しくなります。どうしてかというと、胚移植の際はお腹の上から超音波をあててカテーテルの位置を確認しつつ移植を行っています。前屈の場合はカテーテルが容易に見えるのですが、後屈の場合は子宮が後ろに曲がっているため、お腹の上からのエコーでは子宮が見えにくい方向へと遠ざかります。そのためカテーテルの先端がはっきりと見えにくくなります。対応策としては、やはり膀胱充満が大切となります。水はエコーの像を見えやすくするためです。もう一つの対策としてはお腹の上からのエコーではなくて、経膣エコーを使用して移植する事です。見えないまま適当に移植するという事はあってはならないので、後屈でカテーテルが見えにくい場合は経膣エコーを使用しています。
以上胚移植困難例について書いてみましたが、どうしても難しい症例に対しては、以下の対策をとるようにしています。
①練習の移植をする
移植周期でない時に本番で使うカテーテルと同じものを用いて膀胱充満下に移植の練習をする事です。この際、子宮の長さ、傾き等の微妙な個性を記録しておきます。これにより本番の際にカテーテルを入れやすい方向が事前に分かっています。また万が一カテーテルが見えにくかったとしても、子宮の長さがわかっているので移植がしやすくなります。
②子宮鏡をする
子宮の入り口に筋腫等の障害物がないかどうか事前に確認しておくことが一つの対策になります。ちょっとしてでこぼこでもカテーテルが入りにくくなる事があるので見逃さない事が大切です。
③子宮頚管拡張をする
子宮の入り口が狭いケースに対しては、子宮の入り口を広げる操作をする事をお勧めします。
顕微授精
本法は、精子数が少ない、または運動率が悪いために体外受精を行うと受精しないことが予測される場合や、採取された卵子の状態が思わしくない場合、前回の体外受精で受精障害が確認された場合などに適応されるものです。
顕微授精にはいくつかの方法がありますが、当院ではICS(I Intracytoplasmic sperm injection;卵細胞質内精子注入法)を行っております。形がよく、運動性も良好な精子1個を厳選し、 顕微鏡下に細い針( 直径0.007mm)でその精子を1個だけ吸引し、直接卵子に注入し受精させる方法です。
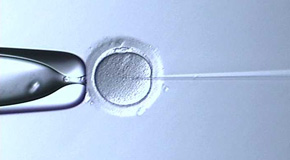
この顕微授精は現在不妊治療として多くの施設で行われている高度生殖医療法であり、妊娠することができなかった重症の男性不妊でも妊娠することが可能になりました。
しかしこの方法が世界で初めて成功したのは1992年であり、まだ24年しかたっておらず歴史が浅いため長期的に児をフォローしたデータがありません。
現在顕微授精により妊娠出産した児の発育や遺伝的疾患の罹患率などは様々な研究で調べられております。自然に妊娠・出産した場合と比べ児に対して異常率は変化ないといった報告がある一方、児に泌尿器系の異常が増加するという報告や、染色体異常が若干増加するとの報告もあります。そのため精液所見が正常の場合には安易に顕微授精を選択する事は避け、顕微授精の適応は慎重に行う必要があります。
また、Y染色体の長腕には精子形成に必要な遺伝子がありますが、無精子症の患者にはそれらの遺伝子が欠失しており(Y染色体の微小欠失)、こういった欠失は顕微授精にて男児が生まれた場合児へ遺伝する可能性があり、その結果男児も男性不妊になる可能性があります。
リスク
卵巣過剰刺激症候群:OHSS
排卵誘発剤を使用した後に卵巣が過剰反応を起こし、大きく腫れたり腹水がたまったりすることがあります。ひどくなると血液の濃縮が進んで血栓症などを引き起こすことがあります。この卵巣過剰刺激症候群を完全に予防することはできませんが、排卵誘発剤の量を調節するなどをして極力その発生を予防するように努めております。
腹腔内出血
ごく稀ではありますが、採卵を行った後に腹腔内出血が原因で腹腔鏡手術、開腹手術等の処置が必要になる場合があります。
骨盤内感染症
採卵後に細菌による感染症を起こすことがあります。予防の為、採卵後に抗生物質を処方しますので必ず内服なさってください。また、採卵当日は入浴を控えシャワーのみにしてください。
多胎妊娠
多胎妊娠は母体・胎児側ともに単胎妊娠に比べリスクの高い妊娠です。これを避けるために日本産科婦人科学会では移植胚数を原則1個としており当院でも多胎妊娠を避けるために移植個数を厳しく制限しております。ただ年齢、治療回数、胚のグレードを考慮しながら2個までの胚移植を可能にするケースもあります。
その他のリスク
体外受精により妊娠した胎児異常の頻度は通常の妊娠と同様に1%といわれています。ただし歴史が浅いこともあり、長期に関わる児の予後は不明です。また、日本産科婦人科学会の報告によると、流産率は27.0%、多胎率は3.0%で通常の妊娠に比べ、一般的に高いといわれています。また、子宮外妊娠は1.3%で通常の妊娠と同じ程度といわれています。(日本産科婦人科学会2014年報告)
代替手段
クラミジア感染症や子宮内膜症が原因で卵管のピックアップ障害が疑われる場合、体外受精の代わりに腹腔鏡手術にて癒着剥離を行い治す治療方法もあります。卵管閉鎖がある場合にもFTカテーテルにて卵管の疎通を行うことも可能となっています。子宮筋腫があり着床障害となっている場合には腹腔鏡手術にて子宮筋腫を摘出することで妊娠しやすくさせることも可能です。腹腔鏡手術やFTカテーテルを希望される場合には提携している病院に紹介することも可能です。
胚凍結保存について
体外受精、または顕微授精において発生した胚を液体窒素中で保存する方法です。体外受精・胚移植後に良好な余剰胚が発生した場合、ホルモン値や子宮内膜が薄く、本周期での移植が不可能であった場合、その胚を凍結保存しておくことができます。凍結保存した胚は次周期以降に再度移植を行うことができます。その際、卵胞刺激や採卵を再び行わなくて良いため、負担が軽減されるメリットがあります。
凍結方法
液体窒素中で胚は半永久的に保存できるといわれています。しかし凍結する過程やそれを融解する過程で胚にダメージを与えることがあります。当院では最も胚へのダメージが少ないといわれているガラス化法を用いて胚の凍結保存を行っております。
保存期間
胚を凍結した場合、その保存期間は1年間とします。ただし1年間を超えて保存を希望される場合には1年が経過する前に所定の書式に従ってお申し出があれば延長することが可能です。1年を超えても申し出がない場合には凍結保存胚を破棄させていただきます。この際には当院からのご連絡はいたしませんので、保存の延長をご希望される場合はご注意下さい。
なお、保存期間中でも、夫婦の一方が死亡した場合、夫婦関係が解消された場合、行方不明の場合、女性の生殖年齢を超えた場合には破棄いたします。破棄を希望される場合にはご連絡をお願いします。
凍結保存胚の移植について
排卵後、凍結した胚の状態と同期した形で(例:胚盤胞で凍結した場合には排卵後5日目に)子宮内へ移植を行います。移植方法としては①自然周期法と②ホルモン補充周期法があります。
月経周期が順調の場合には自然周期による胚移植をお勧めしています。月経不順や、都合で来院回数をできるだけ減らしたい、もしくは移植日を土曜日、祝日など事前に確定したい場合にはホルモン補充周期による胚移植を行っています。治療方法など詳しくは医師にご相談下さい。(詳細は別紙にてご説明します)
精子凍結保存
精子凍結保存とは
今後の不妊治療のために精子を長期保存する必要がある場合、精子を凍結保存することができます。精子の凍結保存は妻の生殖年齢を超えない範囲内で実施することができます。人工授精・体外受精・顕微授精などの治療を行うことを目的としております。
保存期間
凍結精子の保存期間は1年間とします。ただし1年間を超えて保存を希望される場合には1年が経過する前に所定の書式に従ってお申し出があれば延長することが可能です。1年を超えても申し出がない場合には凍結保存精子を破棄させていただきます。この際には当院からのご連絡はいたしませんので、保存の延長をご希望される場合はご注意下さい。
なお、保存期間中でも、夫婦の一方が死亡した場合、夫婦関係が解消された場合、行方不明の場合、女性の生殖年齢を超えた場合には破棄いたします。破棄を希望される場合にはご連絡をお願いします。
- 凍結保存に関する注意
- 移植や凍結に至らなかった胚および未受精卵、また余剰精子に関しては破棄いたします。
- 天災、災害、不慮の事故、その他やむを得ない理由により、必ずしも当該施設の責任に帰することができない事由で凍結胚、凍結精子が損傷
- もしくは紛失する可能性がある事をご了承ください。
- 当院が閉院となる場合は事前に連絡を致します。ご希望があれば他院へ凍結胚を移送する手続きをとらせて頂くなど、できる限りご夫婦のご希望に沿うように対応致します。
- また何らかの理由(医師の急死など)で当院が突然閉院となった場合、凍結胚の移送も出来なくなる可能性があります事をご了承下さい。


可能性がございます。
お電話受付終了時間 月~金 18:30/土曜 17:30/祝日 13:30
